Solo un italiano su quattro conosce i sintomi e le conseguenze della piorrea, tra le più gravi e sottovalutate patologie dentali.
La parodontite, o piorrea, è la prima causa di perdita dei denti.
Questa patologia molto diffusa in Italia e nel mondo è responsabile del 40% dei denti persi in un adulto.
Secondo uno studio recente divulgato ad inizio 2018 dalla SIdP (Società Italiana di Parodontologia e Implantologia), la malattia interessa circa il 60% della popolazione italiana, in forme gravi nel 10-14% dei casi. E le persone con età compresa tra i 35 e i 44 anni hanno una maggiore probabilità di contrarla.
La stessa ricerca ha fatto emergere un dato preoccupante: solo un italiano su quattro sa di soffrire di parodontite, e ne conosce le reali conseguenze.
Per questo lavoriamo con una missione: educare per prevenire. Crediamo infatti che la corretta informazione sia la prima cura, forse la più efficace, per ridurre il rischio di malattie.
Esaminiamo insieme gli aspetti principali della parodontite, cerchiamo di capire come prevenirla e poi curarla.
Indice dei contenuti
Che cos’è la parodontite?
La parodontite viene chiamata piorrea nel linguaggio comune ed è stata a volte descritta come una carie dell’osso.
È un’infezione batterica che colpisce i tessuti di supporto del dente. Il processo infiammatorio conseguente all’aggressione batterica provoca il riassorbimento dell’osso che sostiene il dente all’interno delle ossa mascellari. La progressione della malattia è normalmente lenta ma porta inesorabilmente, se non trattata, alla perdita dell’elemento dentario, che non ha più l’adeguato sostegno osseo.
Il termine parodontite deriva appunto da periodonto – “attorno al dente” -, dove troviamo il legamento parodontale, un insieme di fasci connettivali fibrosi che avvolge la radice del dente e la congiunge alle pareti dell’alveolo, garantendo la stabilità del dente stesso.
La parodontite è considerata nelle sue fasi avanzate una patologia grave non soltanto per le sue dirette conseguenze sulla perdita dei denti, ma anche perché è associata alla salute generale del paziente. Numerosi studi clinici evidenziano uno stretto legame tra parodontite e alti livelli di infiammazione sistemica.
LEGGI ANCHE: Sorriso gengivale: quali sono le cause e come si corregge
Vuoi fissare un appuntamento con uno specialista? Chiamaci
La parodontite e le malattie sistemiche
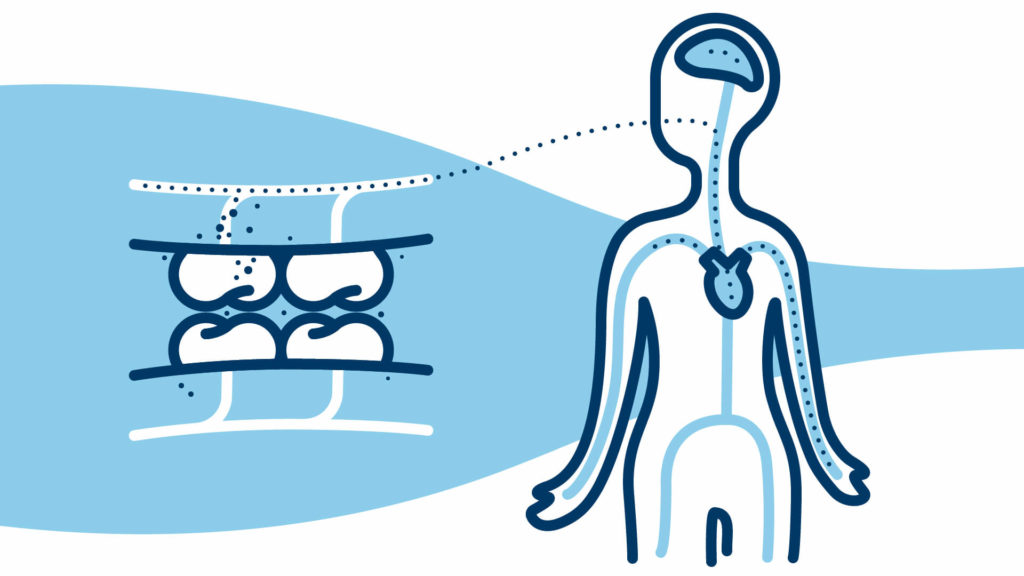
Approfondiamo l’argomento. In quanto infezione batterica, la parodontite sottopone il paziente – soprattutto chi soffre di forme gravi della malattia – ad un rischio da non sottovalutare: il passaggio dei batteri dalle radici dei denti al sangue.
LEGGI ANCHE: Come lavarsi i denti in modo corretto e quale spazzolino usare
In alcuni casi i batteri, attraverso la circolazione sanguigna, raggiungono gli altri organi del corpo e fanno insorgere o aggravano situazioni infiammatorie importanti già esistenti.
I batteri e le tossine originati dalla parodontite, e messi in circolo dal sangue, possono incidere su alcune malattie infiammatorie croniche:
- patologie cardio-vascolari (ad esempio l’aterosclerosi, causa di infarti ed ictus)
- patologie dismetaboliche (ad esempio il diabete)
- patologie della gravidanza: parto pretermine.
Pertanto il trattamento del paziente parodontopatico può ridurre il rischio di contrarre altre gravi malattie sistemiche.
Quali sono le cause della parodontite?
La Società Italiana di Parodontologia e Implantologia ha elencato i principali fattori che determinano l’insorgere di malattie parodontali:
- cattiva igiene orale
- fumo
- stress
- diabete e alcune malattie sistemiche
- ereditarietà genetica
I sintomi iniziali della parodontite
Sanguinamento durante la masticazione degli alimenti o lo spazzolamento dei denti e alitosi sono i primi campanelli d’allarme che devono allertare i pazienti sulla possibile presenza di parodontite. Il sanguinamento viene però mascherato nei pazienti fumatori, in quanto la vasocostrizione locale prodotta dal tabacco evita il sanguinamento delle gengive.
LEGGI ANCHE: Fumo e denti: alcune statistiche interessanti e gli effetti sui fumatori
Altri sintomi che il paziente dovrebbe considerare sono la recessione gengivale – ovvero le gengive che si ritirano lasciando scoperta parte della radice del dente. In fase tardiva si osservano poi, la mobilità dei denti e l’aumento dello spazio tra gli stessi. In alcuni casi l’infezione molto avanzata, può portare alla formazione di ascessi localizzati gengivali che possono essere molto dolorosi.
È importante sottolineare che la sintomatologia è dolorosa solo nelle fasi tardive della malattia quando questa è difficilmente curabile. Chi non previene o non cura la malattia nelle sue prime fasi, rischia quindi di andare incontro alla perdita di uno o più denti.
La diagnosi della parodontite
L’analisi dello stato di salute o di malattia dei tessuti parodontali si esegue attraverso il cosiddetto “sondaggio parodontale”. Si tratta di un processo diagnostico fondamentale condotto mediante una sonda parodontale millimetrata, applicata fra dente e gengiva lungo tutta la circonferenza. Il sondaggio rileva una serie di dati, come la profondità del solco gengivale, il livello di attacco del dente e la presenza di tartaro subgengivale. Il solco in condizioni fisiologiche misura tra 0 e 3 millimetri. Se questa misura supera i 3 mm di profondità non è più una condizione fisiologica, ma bensi patologica e prende il nome di tasca parodontale.
Se il dentista lo ritiene necessario, il paziente viene sottoposto anche ad alcuni esami radiografici specifici ed in laboratorio per un quadro clinico, radiologico e microbiologico completo.
Questi metodi non sono in alcun modo dolorosi per il paziente e forniscono al parodontologo un quadro completo per poter stabilire un’appropriata diagnosi e piano di trattamento.




